Введение
Микоз гладкой кожи представляет собой поверхностную дерматофитную инфекцию, характеризующуюся либо воспалительными, либо невоспалительными поражениями гладкой кожи (т.е. участков кожи, кроме скальпа, паха, ладоней и подошв). Возбудителями являются грибы рода Trichophyton, Microsporum и Epidermophyton. В зависимости от среды обитания эти дерматофиты могут быть антропофильными, зоофильными или геофильными.
Этиология
Микоз гладкой кожи может быть вызван различными дерматофитами, эпидемиология и история болезни очень помогают в определении наиболее вероятного микроорганизма. Наиболее распространенным возбудителем является T.rubrum. Также к возбудителям относятся T.tonsurans, T.mentagrophytes, T.interdigitale, T.verrucosum, M.canis и M.gypseum. Возбудитель T.concentricum вызывает отдельную клиническую форму микоза — черепицеобразный лишай.
Дерматофитозами можно заразиться от разных источников, таких как люди, животные или почва. Наиболее распространённым источником в развитых странах являются другие люди. К распранению инфекции может приводить контакт с заражёнными домашними животными, сельскохозяйственными животными и фомитами (например, щётками для волос, полотенцами). T.verrucosum вызывает 98% дерматофитных инфекций у крупного рогатого скота, отмечается возрастание его распространенности среди людей. T.mentagrophytes распространяется кроликами, морскими свинками и мелкими грызунами. M.gypseum является геофильным организмом и по клинической картине может напоминать черепицеобразный лишай. Т.к. грибковые артроконидии (артроспоры) могут выживать в окружающей среде, то это приводит к периодическим вспышкам заболеваний.
Патофизиология
Дерматофиты преимущественно населяют неживые, ороговевшие слои кожи, волосы и ногти, которые привлекательны своей температурой и влажностью, которые способствуют размножению. Грибки могут выделять кератиназы и другие ферменты для более глубокого проникновения в роговой слой, но обычно глубина инфицирования ограничена эпидермисом и, иногда, его придатками. Как правило, они не проникают глубоко из-за неспецифических механизмов защиты хозяина.
После инкубационного периода продолжительностью 1-3 недели дерматофиты начинают своё центробежное распространение. Ответом на инфекцию становиться повышенная пролиферация эпидермальных клеток с последующим шелушением. Это создает частичную защиту за счёт удаления инфицированной кожи и появления новой, здоровой кожи в центре прогрессирующего поражения. Элиминация дерматофитов достигается за счет клеточно-опосредованного иммунитета. Trichophyton rubrum может быть устойчив к этому процессу. Его клеточная стенка содержит полисахарид маннан, который может подавлять клеточный иммунитет, препятствовать пролиферации кератиноцитов и повышать устойчивость к естественным защитным функциям кожи.
Эпидемиология
Микоз гладкой кожи — распространенная инфекция, чаще встречающаяся в жарком и влажном климате. Наиболее распространённым инфекционным агентом является T.rubrum, на его долю приходится 47% случаев дерматомикоза туловища. T.tonsurans является наиболее распространенным дерматофитом, вызывающим дерматофитию головы, при этом у пациентов с этим состоянием имеется склонность к развитию ассоциированного дерматомикоза туловища. Это приводит к тому, что роль Т.tonsurans в микозах гладкой кожи увеличивается. M.canis является третьим по частоте возбудителем и связан с 14% случаев.
Микоз гладкой кожи встречается как у мужчин, так и у женщин. У женщин детородного возраста чаще развивается дерматофития туловища из-за большее частыми контактами с инфицированными детьми.
Микоз гладкой кожи поражает людей всех возрастных групп, но чаще всего встречается у подростков. Микоз волосистой части головы, полученный от животных, чаще встречается у детей, и у них же чаще возникает вторичный микоз гладкой кожи
Прогноз для локализованного процесса на туловище благоприятный, частота излечения составляет 70-100% при лечении местными азолами или аллиламинами или краткосрочными или импульсными системными противогрибковыми препаратами. Инфекция не сильно влияет на общую смертность, но может сильно влиять на качество жизни.
Клиническая картина
Клиническая картина микоза гладкой кожи разнообразна. Как правило, вначале появляется эритематозная шелушащаяся бляшка, которая может быстро увеличиваться. Появление центрального разрешения очага приводит к формированию кольцевидных очагов. В области активного края инфекции могут наблюдаться чешуйки, корочки, папулы, везикулы и даже пузыри. Инфекции, вызванные зоофильными или геофильными дерматофитами, могут вызывать более интенсивную воспалительную реакцию, чем инфекции, вызванные антропофильными микробами.
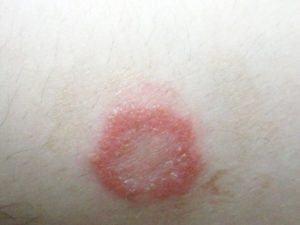
У ВИЧ-инфицированных пациентов или пациентов с ослабленным иммунитетом часто наблюдаются атипичные проявления, включая глубокие абсцессы или диссеминированная кожная инфекция. Также у них воспалительные высыпания могут сопровождаться сильным зудом или болью.
Описано несколько клинических вариантов микозов с различными проявлениями.
Гранулема Майокки, обычно вызываемая T.rubrum, представляет собой грибковую инфекцию волос, волосяных фолликулов и, часто, окружающей дермы с ассоциированной гранулематозной реакцией. Она часто наблюдается у женщин, бреющих ноги.
Tinea gladiatorum — инфекция кожи, распространяющая с кожи на кожу у борцов.
Черепицеобразный лишай — это форма дерматомикоза туловища, встречающаяся в основном в Юго-Восточной Азии, южной части Тихого океана, Центральной и Южной Америке и вызываемая T.concentricum.
Tinea incognito — это дерматофития туловища с измененными, неклассическими проявлениями, вызванными лечением кортикостероидами. Это вариант часто трудно диагностировать, поскольку пациенты часто сообщают о хроническом характере высыпаний. Ключом к дерматофитии инкогнито является то, что пациент может жаловаться на сыпь, которая ухудшилась после применения местных стероидов.
В редких случаях дерматофития туловища может проявляться пурпурными пятнами, называемыми tinea purpurica.
При изучении клинической картины важно обращать внимание на данные анамнеза: история контактов, недавние поездки и проживание за границей. Микоз гладкой кожи может возникнуть в результате контакта с инфицированными людьми, животными или неодушевленными предметами. Анамнез может включать профессиональные данные (например, работник фермы, смотритель зоопарка, лаборант, ветеринар), воздействие окружающей среды (например, садоводство, контакт с животными) или связь с занятием спортом (например, контактные виды спорта, контакт со спортивными сооружениями).
Дифференциальный диагноз
Псориаз, атопический дерматит, кандидоз кожи, кольцевидная центробежная эритема, многоформная эритема, эритразма, кольцевидная гранулема, нуммулярная экзема, сифилис, розовый лишай, себорейный дерматит.
Лабораторная диагностика
Для диагностики заболевания применяется микроскопическое исследование соскобов кожи. Рекомендуется соскабливать лезвием скальпеля периферический край поражения. Материал собранный на стекло или в пробирку обрабатывается раствором КОН и подвергается микроскопии.
Культуральное исследование часто используется в качестве дополнения микроскопии Данное исследование более специфично для выявления дерматофитной инфекции, чем микроскопия. Для посева применяют среды, содержащие хлорамфеникол, гентамицин и циклогексимид для подавления роста бактерий и некоторых сапрофитных грибков. Потенциальный рост грибов отслеживают в течение 2 недель.
Если результаты приведённых выше исследований неубедительны, то можно применить молекулярный метод полимеразной цепной реакции для идентификации ДНК грибов.
При атипичных проявлениях дерматомикоза туловища следует рассмотреть вопрос о дальнейшем обследовании на ВИЧ-инфекцию и/или иммунодефицитное состояние.
При гистологическом исследовании выявляется спонгиоз, паракератоз и поверхностный воспалительный инфильтрат. В роговом слое можно увидеть нейтрофилы, что является важным диагностическим признаком. Иногда при окраске гематоксилином и эозином в роговом слое видны септированные ветвящиеся гифы. Для диагностики микозов применяются специальные окраски (например, окраска реактивом Шиффа или окраска метенаминовым серебром по Грокотту-Гомори). Гифы обычно присутствуют на разных уровнях рогового слоя и располагаются параллельно эпидермису.
Лечение
При локализованной инфекции показано местное лечение. Лечебное средство наносится на очаг поражения и на 2 см за его пределы 1 или 2 раза в день в течение, как минимум, 2 недель. Топические азолы и аллиламины демонстрируют высокие показатели клинической эффективности. Эти агенты ингибируют синтез эргостерола, основного стерола грибковой клеточной мембраны.
Азолы для местного применения (например, эконазол, кетоконазол, клотримазол, миконазол, оксиконазол, сулконазол, сертаконазол) ингибируют фермент ланостерол-14-альфа-деметилазу, цитохром Р-450-зависимый фермент, который превращает ланостерол в эргостерол. Ингибирование этого фермента приводит к нестабильности и проницаемости клеточных мембран. Ослабленный дерматофит не может размножаться и медленно погибает от фунгистатического действия.
Аллиламины (например, нафтифин, тербинафин) и родственный бензиламину бутенафин ингибируют скваленэпоксидазу, которая превращает сквален в эргостерол. Ингибирование этого фермента вызывает внутриклеточное накопление сквалена, вещества, токсичного для грибковых клеток, и приводит к быстрой гибели клеток. Аллиламины эффективно связываются с роговым слоем благодаря своей липофильной природе. Они также проникают глубоко в волосяные фолликулы.
Циклопироксоламин — местное фунгицидное средство. Он вызывает нестабильность мембраны, накапливаясь внутри грибковых клеток и препятствуя транспорту аминокислот через мембрану грибковой клетки.
К схеме местного противогрибкового лечения можно добавить местный кортикостероид низкой и средней силы для облегчения симптомов. Стероид может обеспечить быстрое облегчение воспалительного компонента инфекции, но стероид следует применять только в течение первых нескольких дней лечения. Длительное использование стероидов может привести к персистирующим и рецидивирующим инфекциям, увеличению продолжительности схем лечения и побочным эффектам в виде атрофии кожи, стрий и телеангиоэктазий.
Системная терапия может быть показана при дерматомикозе, занимающим большую площадь, при иммуносупрессии, при резистентность к местной противогрибковой терапии и при сопутствующем поражении головы или ногтей. Использование пероральных препаратов требует внимания к потенциальным лекарственным взаимодействиям и наблюдения за побочными эффектами. Резистентность к пероральным препаратам также иногда встречается, хотя не все неудачи лечения связаны с резистентностью.
Механизм действия перорального микронизированного гризеофульвина против дерматофитов заключается в нарушении образования митотического веретена микротрубочек в метафазе, вызывая остановку митоза грибковых клеток. Это системный препарат выбора при инфекциях дерматомикоза у детей.
Системные азолы (например, флуконазол, итраконазол, кетоконазол) действуют подобно препаратам для местного применения, вызывая разрушение клеточных мембран.
Системная терапия необходима, когда инфекция поражает волосяные фолликулы, например при гранулеме Майокки. В этом случае местная терапия может служить дополнением к пероральным препаратам.
В тяжелых случаях tinea incognito может потребоваться пероральное противогрибковое лечение. Важно отметить, что если клиницист подозревает только дерматофитную инфекцию, то не следует назначать топические стероиды, т.к. это приводит к серьезному ухудшению кожных поражений.
Предпочтительным лечением черепицеообразного лишая является гризеофульвин или тербинафин, хотя отмечается развитие некоторой резистентности при пероральном лечении гризеофульвином.
Хирургическое лечение обычно не показано, за исключением дренирования поверхностных пузырей, пустул или глубоких абсцессов.
Профилактика
Обязательным условием предотвращения распространения дерматофитной инфекции является недопущение тесного контакта между инфицированными и неинфицированными людьми и прекращение совместного использования фомитов (например, полотенец, головных уборов, одежды). Поскольку дерматофиты процветают во влажной среде, пациентам следует рекомендовать носить свободную одежду из хлопка или синтетических материалов. Частота рецидивов высока, поэтому рекомендуется мониторинг пациента.
Список литературы
- Pires CA, Cruz NF, Lobato AM, Sousa PO, Carneiro FR, Mendes AM. Clinical, epidemiological, and therapeutic profile of dermatophytosis. An Bras Dermatol. 2014 Mar-Apr. 89(2):259-64.
- Jain S, Kabi S, Swain B. Current Trends of Dermatophytosis in Eastern Odisha. J Lab Physicians. 2020 Mar. 12 (1):10-14.
- Yee G, Al Aboud AM. Tinea Corporis. StatPearls [Internet]. 2020 Jan.
- Leung AK, Lam JM, Leong KF, Hon KL. Tinea corporis: an updated review. Drugs Context. 2020. 9.
- Adams BB. Tinea corporis gladiatorum. J Am Acad Dermatol. 2002 Aug. 47(2):286-90.
- Ilkit M, Saracli M, Kurdak H, et al. Clonal outbreak of Trichophyton tonsurans tinea capitis gladiatorum among wrestlers in Adana, Turkey. Med Mycol. 2009 Oct 14.
- Sun PL, Ho HT. Concentric rings: an unusual presentation of tinea corporis caused by Microsporum gypseum. Mycoses. 2006 Mar. 49(2):150-1.
- Sanchez-Castellanos ME, Mayorga-Rodriguez JA, Sandoval-Tress C, Hernandez-Torres M. Tinea incognito due to Trichophyton mentagrophytes. Mycoses. 2007 Jan. 50(1):85-7.
- Seyfarth F, Ziemer M, Gräser Y, Elsner P, Hipler UC. Widespread tinea corporis caused by Trichophyton rubrum with non-typical cultural characteristics—diagnosis via PCR. Mycoses. 2007. 50 Suppl 2:26-30.
- Leyden J. Pharmacokinetics and pharmacology of terbinafine and itraconazole. J Am Acad Dermatol. 1998 May. 38(5 Pt 3):S42-7.
- Singh A, Masih A, Khurana A, Singh PK, Gupta M, Hagen F, et al. High terbinafine resistance in Trichophyton interdigitale isolates in Delhi, India harbouring mutations in the squalene epoxidase gene. Mycoses. 2018 Jul. 61 (7):477-484.
- Sardana K, Kaur R, Arora P, Goyal R, Ghunawat S. Is Antifungal Resistance a Cause for Treatment Failure in Dermatophytosis: A Study Focused on Tinea Corporis and Cruris from a Tertiary Centre?. Indian Dermatol Online J. 2018 Mar-Apr. 9 (2):90-95.
- Mapelli ET, Borghi E, Cerri A, Sciota R, Morace G, Menni S. Tinea corporis due to Trichophyton rubrum in a Woman and Tinea capitis in her 15-Day-Old Baby: Molecular Evidence of Vertical Transmission. Mycopathologia. 2011 Oct 14.
- Shiraki Y, Hiruma M, Matsuba Y, et al. A case of tinea corporis caused by Arthroderma benhamiae (teleomorph of Tinea mentagrophytes) in a pet shop employee. J Am Acad Dermatol. 2006 Jul. 55(1):153-4.
- Placzek M, van den Heuvel ME, Flaig MJ, Korting HC. Perniosis-like tinea corporis caused by Trichophyton verrucosum in cold-exposed individuals. Mycoses. 2006 Nov. 49(6):476-9.
- Foster KW, Ghannoum MA, Elewski BE. Epidemiologic surveillance of cutaneous fungal infection in the United States from 1999 to 2002. J Am Acad Dermatol. 2004 May. 50(5):748-52.
- Carod JF, Ratsitorahina M, Raherimandimby H, Hincky Vitrat V, Ravaolimalala Andrianaja V, Contet-Audonneau N. Outbreak of Tinea capitis and corporis in a primary school in Antananarivo, Madagascar. J Infect Dev Ctries. 2011 Oct 13. 5(10):732-6.
- Hryncewicz-Gwózdz A, Beck-Jendroschek V, Brasch J, Kalinowska K, Jagielski T. Tinea capitis and tinea corporis with a severe inflammatory response due to Trichophyton tonsurans. Acta Derm Venereol. 2011 Oct. 91(6):708-10.
- Seyfarth F, Goetze S, Erhard M, Burmester A, Elsner P, Hipler UC. [Infection with a rare geophilic dermatophyte.]. Hautarzt. 2009 Aug 14.
- Yehia MA, El-Ammawi TS, Al-Mazidi KM, Abu El-Ela MA, Al-Ajmi HS. The Spectrum of Fungal Infections with a Special Reference to Dermatophytoses in the Capital Area of Kuwait During 2000-2005: A Retrospective Analysis. Mycopathologia. 2009 Nov 17.
- Dhib I, Khammari I, Yaacoub A, Hadj Slama F, Ben Saïd M, Zemni R, et al. Relationship Between Phenotypic and Genotypic Characteristics of Trichophyton mentagrophytes Strains Isolated from Patients with Dermatophytosis. Mycopathologia. 2017 Jun. 182 (5-6):487-493.
- Ziemer M, Seyfarth F, Elsner P, Hipler UC. Atypical manifestations of tinea corporis. Mycoses. 2007. 50 Suppl 2:31-5.
- Kim HS, Cho BK, Oh ST. A case of tinea corporis purpurica. Mycoses. 2007 Jul. 50(4):314-6.
- Romano C, Massai L, Strangi R, Feci L, Miracco C, Fimiani M. Tinea corporis purpurica and onychomycosis caused by Trichophyton violaceum. Mycoses. 2009 Sep 22.
- Weinstein A, Berman B. Topical treatment of common superficial tinea infections. Am Fam Physician. 2002 May 15. 65(10):2095-102.
- Tsunemi Y. Oral Antifungal Drugs in the Treatment of Dermatomycosis. Med Mycol J. 2016. 57 (2):J71-5.
- Mahajan S, Tilak R, Kaushal SK, Mishra RN, Pandey SS. Clinico-mycological study of dermatophytic infections and their sensitivity to antifungal drugs in a tertiary care center. Indian J Dermatol Venereol Leprol. 2017 Jul-Aug. 83 (4):436-440.
- Schreuder MF, van de Kar NC, Brüggemann RJ. Drug-Drug Interactions in Treatment Using Azole Antifungal Agents. JAMA. 2016 Jun 21. 315 (23):2622.
- Chen S, Ran Y, Dai Y, Lama J, Hu W, Zhang C. Administration of Oral Itraconazole Capsule with Whole Milk Shows Enhanced Efficacy As Supported by Scanning Electron Microscopy in a Child with Tinea Capitis Due to Microsporum canis. Pediatr Dermatol. 2015 Oct 8.
- da Silva Barros ME, de Assis Santos D, Soares Hamdan J. Antifungal susceptibility testing of Trichophyton rubrum by E-test. Arch Dermatol Res. 2007 May. 299(2):107-9.
- Wingfield AB, Fernandez-Obregon AC, Wignall FS, Greer DL. Treatment of tinea imbricata: a randomized clinical trial using griseofulvin, terbinafine, itraconazole and fluconazole. Br J Dermatol. 2004 Jan. 150(1):119-26.
- Eusebio-Alpapara KMV, Dofitas BL, Balita-Crisostomo CLA, Tioleco-Ver GMS, Jandoc LE, Frez MLF. Senna (Cassia) alata (Linn.) Roxb. leaf decoction as a treatment for tinea imbricata in an indigenous tribe in Southern Philippines. Mycoses. 2020 Aug 10.
- Majid I, Sheikh G, Kanth F, Hakak R. Relapse after Oral Terbinafine Therapy in Dermatophytosis: A Clinical and Mycological Study. Indian J Dermatol. 2016 Sep-Oct. 61 (5):529-33.
- Diep D, Calame A, Cohen PR. Tinea Corporis Masquerading as a Diffuse Gyrate Erythema: Case Report and a Review of Annular Lesions Mimicking a Dermatophyte Skin Infection. Cureus. 2020 Jun 30. 12 (6):e8935.