Введение
Контагиозный моллюск вызывается вирусом и представляет собой доброкачественно протекающее кожное заболевание, которое характеризуется одиночными или, чаще, множественными, округлыми, куполообразными, розовыми, восковидными папулами диаметром 2-5 мм (редко до 1,5 см в случае гигантского моллюска). Папулы пронизаны пупковидным углублением и содержат казеозную пробку.
Классическое описание болезни было сделано Бейтманом в 1817, Патерсон продемонстрировал инфекционную природу в 1841, а Юлиусберг в 1905 доказал именно вирусную природу. Болезнь возникает после контакта с инфицированным человеком или с заражённым объектом, но насколько при этом локальное повреждение эпидермиса является необходимым условием для заражения — неизвестно. Высыпания также могут распространяться путем аутоинокуляции.
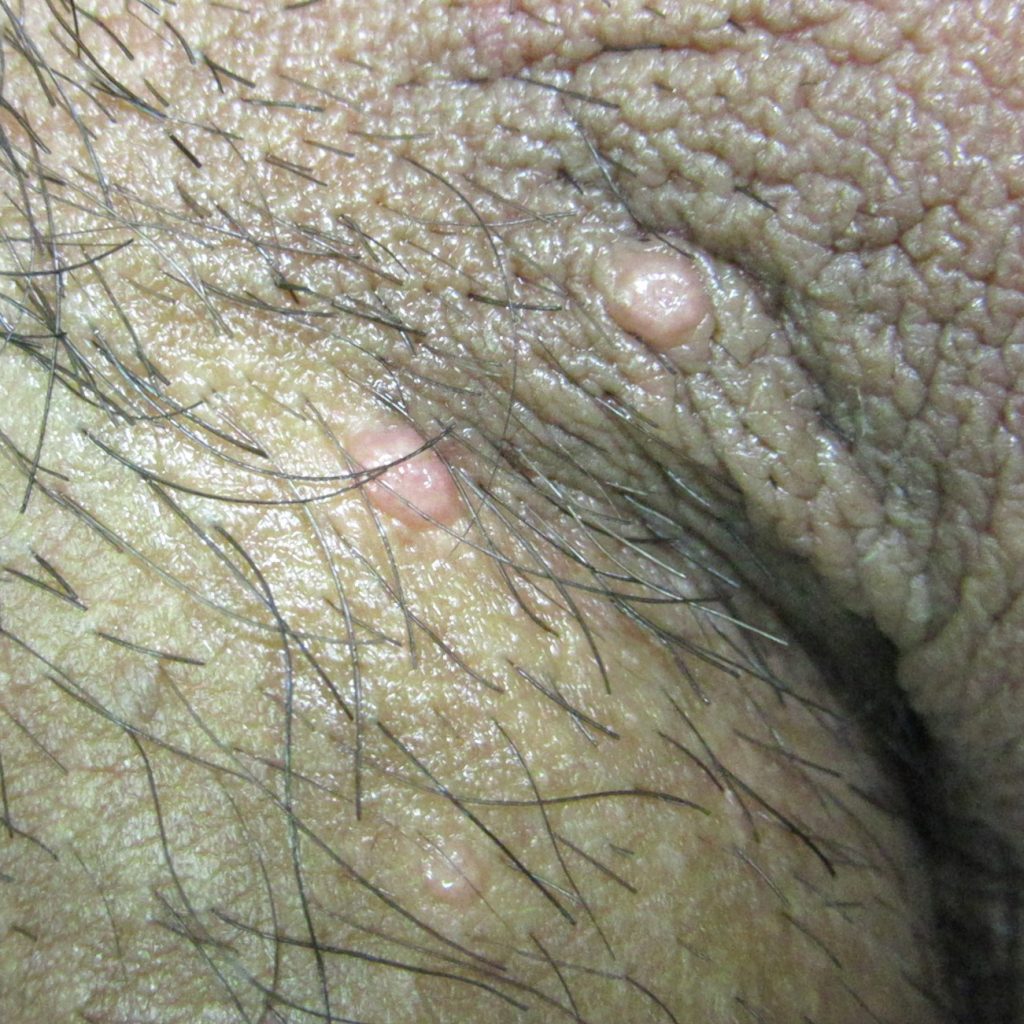
Элементы контагиозного моллюска в паховой области
Этиология
Вирус контагиозного моллюска — представитель семейства Poxviridae. Его нельзя вырастить в культуре тканей или яйцах; его удавалось вырастить в клетках крайней плоти человека, привитой бестимусным мышам (надо же было до такого додуматься!), но он не передавался другим лабораторным животным.
Поксвирусы — это большая группа вирусов с высокой молекулярной массой. Они лишь немного меньше самых мелких бактерий и их можно легко увидеть с помощью светового микроскопа, и представляют собой сложные ДНК-вирусы, которые реплицируются в цитоплазме и особенно адаптированы к эпидермальным клеткам. Люди являются хозяевами следующих 3 типов вирусов:
Ортопоксвирус — похож на натуральную оспу и коровью оспу, имеет яйцевидную форму (300×250нм);
Парапоксвирус — это вирус контагиозного пустулезного дерматита овец и коз и узелков доильщиц, имеет цилиндрическую форму (260×160нм);
Неклассифицированные (с характеристиками промежуточными между вышеуказанными группам) — включают в себя вирус контагиозного моллюска и танапокса.
Первичная структура и кодирующая способность вируса контагиозного моллюска была определена Senkevich и соавт. Анализ генома вируса контагиозного моллюска показал, что он кодирует примерно 182 белка, 105 из которых имеют прямые аналоги в ортопоксвирусах.
Вирус контагиозного моллюска кодирует антиоксидантный белок (MC066L), селенопротеин, который действует как поглотитель реактивных метаболитов кислорода и защищает клетки от повреждения ультрафиолетом и перекисью, но конкретная роль этого белка неизвестна.
Путем рестрикционно-эндонуклеазного анализа геномов изолятов были идентифицированы 4 типа вируса контагиозного моллюска. Вирус I и II типа имеют геномы из 185 тыс. пар оснований (т.п.н.) и 195 т.п.н., соответственно. В исследовании с участием 147 пациентов тип I вызывал 96,6% высыпаний, тип II — 3,4% инфекций, но не наблюдалось никакой связи между типом вируса и морфологией поражения или анатомическим распределением. Вирусы III и IV типов встречаются редко. У пациентов с ВИЧ инфекцией вирус контагиозного моллюска II типа вызывает большинство клинических проявлений (60%).
Патогенез
Вирус контагиозного моллюска реплицируется в цитоплазме эпителиальных клеток, образуя цитоплазматические включения и увеличивая размер инфицированных клеток. Этот вирус поражает только эпидермис. Первичная инфекция, по-видимому, развивается в базальном слое, а инкубационный период обычно составляет 2-7 недель. На это указывает тот факт, что, хотя вирусные частицы обнаруживаются в базальном слое, репликация вирусной ДНК и образование новых вирусных частиц не происходит до тех пор, пока не в процесс не вовлекаются шиповатый и зернистый слои эпидермиса. Заражение может сопровождаться латентным периодом до 6 месяцев.
После инфицирования пролиферация клеток приводит к появлению дольчатых эпидермальных разрастаний, которые сжимают эпидермальные сосочки, в то время как фиброзные перегородки между дольками образуют грушевидные скопления, обращённые вершиной вверх. Базальный слой остается интактным.
Клетки в центре поражения становятся наиболее деформированными и в конечном итоге разрушаются, образуя большие гиалиновые тельца (т.н. тельца Хендерсона-Патерсона), содержащие цитоплазматические массы вирусного материала. Эти тельца присутствуют в большом количестве и выглядят как белое углубление в центре высыпаний. Иногда поражения могут выходить за пределы ограниченной клеточной пролиферации и воспаляться с сопутствующим отёком, повышенным кровотоком и инфильтрацией нейтрофилами, лимфоцитами и моноцитами. Белки вирусного происхождения подавляют апоптоз, опосредованный митохондриями.
Как и в случае с другими поксвирусами, вирус контагиозного моллюска, по-видимому, не обладает латентностью, но ускользает от иммунной системы за счет производства вирус-специфических белков. Специфические антитела были обнаружены примерно у 80% пациентов и примерно у 15% контрольных субъектов. Роль гуморального иммунитета в регрессе поражений не установлена. Для регуляции и контроля инфекции наиболее важен клеточный иммунитет. Повторное заражение не является чем-то необычным.
Сообщается о передаче вируса контагиозного моллюска через прямой контакт с кожей между детьми, принимающими ванну, и между спортсменами, использующими тренажерный зал и скамейки. Также сообщалось о связи между посещением школьного бассейна и инфекцией контагиозного моллюска.
Вирус контагиозного моллюска также может быть внесён в кожу с её поверхности при незначительной травме кожи (например, при бритье), в результате чего повреждения располагаются в виде линейного рисунка. Этот процесс, называемый аутоинокуляцией, также может быть результатом манипуляции пациентом с высыпаниями.
У 3 разных групп пациентов — дети, взрослые, пациенты с ослабленным иммунитетом (дети или взрослые) — имеются различные клинические варианты протекания болезни. При этом прогноз и терапия для каждой из этих групп отличаются между собой.
Контагиозный моллюск чаще всего встречается у детей, инфицированных в результате прямого контакта кожи с кожей или непрямого контакта кожи с фомитами, такими как банные полотенца, губки и игрушки. Высыпания обычно возникают на груди, руках, туловище, ногах и лице. Множественные высыпания могут появляться в интертригинозных областях, таких как подмышечные впадины и боковые поверхности тела. В редких случаях поражения могут возникать на слизистых губ, языке и внутренних поверхностях щек. Высыпания на ладонях не описаны.
У взрослых контагиозный моллюск чаще всего является заболеванием, передающимся при половом контакте. У здоровых взрослых, как правило, поражения немногочисленные и ограничены промежностью, гениталиями, нижней частью живота или ягодицами. Контагиозный моллюск у здоровых детей и взрослых обычно проходит самостоятельно.
Распространённый, стойкий и атипичный контагиозный моллюск может возникать у пациентов со значительно ослабленным иммунитетом или у пациентов со СПИД с низким числом CD4. Контагиозный моллюск может быть основной жалобой у больных СПИД. Вирус контагиозного моллюска у пациентов с ослабленным иммунитетом может быть особенно устойчив к лечению.
Распространённость вируса контагиозного моллюска у пациентов с ВИЧ может достигать 5-18%, а тяжесть инфекции обратно пропорциональна количеству CD4. Например, если количество клеток CD4 составляет менее 100 клеток/мкл, распространенность контагиозного моллюска достигает 33%.
Известно также о случаях появления контагиозного моллюска в местах нанесения крема с 0,1% такролимусом. Более обширные и стойкие высыпания также отмечаются у пациентов, получающих преднизолон и метотрексат.
Эпидемиология
Вирус контагиозного моллюска встречается во всем мире, но частота его распространения в большинстве районов достоверно неизвестна. Наиболее распространен вирус в тропических регионах. В Мали контагиозный моллюск является одним из наиболее частых дерматозов у детей с частотой 3,6%. Контагиозный моллюск у детей распространён в Папуа-Новой Гвинее, Фиджи и некоторых частях Африки. Во время региональной вспышки в Восточной Африке высыпания контагиозного моллюска встречались у 17% сельского населения и 52% детей старше 2 лет. Эпидемиологические исследования показывают, что передача может быть связана с плохой гигиеной и климатическими факторами, такими как тепло и влажность. Контагиозный моллюск также является распространенной инфекцией в западных странах и составляет примерно 1% всех диагностированных кожных заболеваний.
Несколько исследований показали, что контагиозный моллюск поражает чаще мужчин, чем женщин. Так по данным клиник по лечению ИППП в Англии и Уэльсе эту инфекцию в 2 раза чаще диагностировали среди мужчин.
Контагиозный моллюск редко встречается у детей младше 1 года, возможно, благодаря материнскому иммунитету и длительному инкубационному периоду. Чаще всего он встречается у детей младше 5 лет и у молодых людей. Пик среди педиатрической возрастной группы коррелирует со случайным контактом, тогда как пик среди молодых людей коррелирует с половым контактом.
Высказывалось предположение, что атопический дерматит является фактором риска контагиозного моллюска. О повышенном риске свидетельствуют исследования, в которых сообщается о распространенности атопического дерматита от 18 до 45% среди пациентов с контагиозным моллюском, что превышает расчетную распространенность атопического дерматита в общей детской популяции (от 10 до 20%). Предполагается, что относительное подавление реакции Т-хелперов 1-го типа при острых поражениях кожи при атопическом дерматите может способствовать предрасположенности к контагиозному моллюску у пациентов с атопическим дерматитом. Исследование в детском саду с участием более 1100 детей в Японии не выявило статистически значимой связи между историей контагиозного моллюска и историей атопического дерматита. Таким образом, связь между атопическим дерматитом и контагиозным моллюском остается неопределенной.
Диагноз
Диагноз контагиозного моллюска обычно ставится по характерному внешнему виду поражений (твёрдые куполообразные папулы с углублением в центре). При необходимости гистологическое исследование может подтвердить клинический диагноз. Окрашивание контагиозного моллюска гематоксилином и эозином обычно выявляет кератиноциты, содержащие эозинофильные цитоплазматические тельца включения (тельца Хендерсона-Патерсона). Для подтверждения клинического диагноза может быть полезным дерматоскопическое исследование, при котором выявляется центральное углубление с лобулярными аморфными структурами от белого до желтого цвета и периферическое расположение лучистых и точечных сосудов. Контагиозный моллюск может сопровождаться дерматитом, представляющим собой экзематозные пятна или бляшки вокруг очагов поражения контагиозным моллюском. Дерматит является распространенным явлением, его частота колеблется от 9 до 47%. Хотя есть некоторые опасения, что локальная иммуносупрессия местными кортикостероидами может замедлять разрешение инфекции, но это не доказано. Невылеченный моллюсковый дерматит в свою очередь может способствовать распространению инфекции через расчёсы. Воспаление папул моллюска. Воспаленный контагиозный моллюск характеризуется эритемой и отёком отдельных поражений, что является клиническим признаком, который может предвещать более высокую вероятность клинического улучшения. В ретроспективном исследовании 696 детей с контагиозным моллюском у пациентов с воспаленными высыпаниями было меньше шансов на увеличение количества высыпаний в течение 3 месяцев, чем у пациентов, у которых не было ни воспаленных поражений, ни дерматита. Воспаленный моллюск не следует путать с вторичной бактериальной инфекцией. Синдром Джанотти-Крости — это зудящее воспалительное состояние кожи, которое может возникать в связи с вирусными инфекциями у детей. Сообщалось о высыпаниях, подобных данному синдрому, у пациентов с контагиозным моллюском. В одном крупном ретроспективном исследовании это явление было диагностировано у 5%. Подобные реакции Джанотти-Крости могут свидетельствовать о высокой вероятности предстоящего клинического улучшения.

Дерматоскопическое изображение контагиозного моллюска
Дифференциальная диагностика
Поражения кожи при криптококкозе, гистоплазмозе или таларомикозе могут напоминать высыпания моллюска. За контагиозный моллюск могут ошибочно приниматься плоские бородавки, остроконечные кондиломы, широкие кондиломы, пиогенная гранулема, опухоли придатков кожи, гистиоцитоз из клеток Лангерганса и базалиому. Биопсия кожи помогает отличить контагиозный моллюск от других заболеваний.
Прогноз
Прогноз при контагиозном моллюске в целом положительный, поскольку заболевание обычно течёт доброкачественно и проходит самостоятельно. Спонтанное разрешение обычно наступает в течение 9 месяцев у иммунокомпетентных людей; однако, по некоторым сообщениям, сыпь может сохраняются до 3 лет. Высыпания моллюска могут вызывать косметический дискомфорт и вызывать беспокойство у пациента, семьи, в детском саду или в школе.
При удалении моллюска рецидивы возникают у 35% пациентов. Природа этих рецидивов неизвестна. Они могут представлять собой повторное инфицирование, обострение текущего заболевания или новые поражения, возникающие после длительного латентного периода.
Большинство поражений проходят без последствий; иногда поражения могут оставить после себя слегка вдавленный рубец. Это может быть следствием более глубокого повреждения кожи в очагах с выраженным воспалением или вторичной инфекцией. Поражение края век может вызвать кератоконъюнктивит.
Лечение
Решение о лечении. К преимуществу лечения относится ограничение распространения высыпаний на другие участки, снижение риска передачи инфекции другим людям, исчезновение зуда, если он присутствует, и предотвращение образования рубцов, которые могут возникнуть в результате травм и воспалений. Лечение может также уменьшить психологический стресс пациента или родителей по поводу высыпаний. Однако в зависимости от выбранной терапии, лечение может занять много времени или привести к побочным эффектам, таким как боль, раздражение, депигментация или рубцевание. Для иммунокомпетентных детей с контагиозным моллюском лечение не является обязательным. Одно ретроспективное исследование с использованием телефонного опроса и обзора медицинских карт выявило сходные показатели разрешения контагиозного моллюска у 46 пролеченных и 124 нелеченых детей — примерно у 50% детей в обеих группах наступило полное излечение в течение 12 месяцев. Деструктивные методы и местные средства, рассмотренные ниже, не следует использовать при поражениях слизистой оболочки глаза или век.
Криотерапия. Для проведения криотерапии обычно используется жидкий азот. Методика заключается в аппликации ватного тампона, смоченного жидким азотом. Лечение часто хорошо переносится подростками и взрослыми; однако боль, связанная с криотерапией, может ограничивать ее использование у маленьких детей, особенно при наличии множественных поражений. Рубцевание и временная или постоянная гипопигментация являются потенциальными побочными эффектами криотерапии.
Кюретаж. Кюретаж включает физическое удаление контагиозного моллюска с помощью кюретки. Немедленное разрешение поражений побудило некоторых клиницистов использовать этот метод в качестве предпочтительной терапии контагиозного моллюска. Согласно ретроспективному исследованию 70% из 1878 детей вылечились после одного сеанса кюретажа. В проспективном исследовании 42 из 64 детей и взрослых не выздоровели после 1 сеанса, а 25 из 55 (45 %) не выздоровели и после 2 сеансов кюретажа. Факторы риска неэффективности лечения включали большое количество поражений и сопутствующий атопический дерматит. Дискомфорт и незначительное кровотечение, связанные с этой процедурой, могут беспокоить некоторых детей, и перед операцией следует обсудить возможность образования небольших вдавленных рубцов с пациентами или их опекунами.
Имиквимод. Имиквимод представляет собой местный иммуномодулятор, который индуцирует местную продукцию провоспалительных цитокинов. Хотя в неконтролируемых исследованиях и сериях случаев сообщалось о положительном ответе на имихимод, в рандомизированных исследованиях не было доказано, что препарат более эффективен, чем плацебо.
Гидроксид калия. Гидроксид калия (КОН) в концентрациях 5 или 10% применяется для лечения контагиозного моллюска. Частота применения, о которой сообщается в литературе, колеблется от 3 раз в неделю до 2 раз в день. Частыми побочными эффектами являются покалывание и жжение в месте нанесения.
Местные ретиноиды. Третиноин (0,5% крем, 0,1% крем или 0,025% гель), адапален и тазаротен успешно использовались для лечения моллюска. Считается, что механизм действия включает индукцию местного раздражения, которое повреждает белково-липидную мембрану вируса. Применение прекращают после развития локальной эритемы. Ожидаемыми побочными эффектами являются раздражение и ксероз.
Местный гомеопатический препарат, содержащий Argentum nitricum, Echinacea angustifolia , Fucus vesiculosus и Thuja occidentalis, не имеет опубликованных исследований по оценке эффективности и безопасности.
Импульсные лазеры на красителях демонстрируют эффективность в отчётах о клинических случаях и небольших неконтролируемых исследованиях. Схожим деструктивным методом является электрохирургическое (радиоволновое) удаление.
Пероральный циметидин. Циметидин представляет собой H2- антигистаминный препарат, который также обладает иммуномодулирующими свойствами. Данные об его эффективности при контагиозном моллюске противоречивы. Необходимы дополнительные исследования для изучения эффективности циметидина при лечении моллюсков.
Список литературы
- Scholz J, Rosen-Wolff A, Bugert J, et al. Epidemiology of molluscum contagiosum using genetic analysis of the viral DNA. J Med Virol. 1989 Feb. 27(2):87-90.
- Choong KY, Roberts LJ. Molluscum contagiosum, swimming and bathing: a clinical analysis. Australas J Dermatol. 1999 May. 40(2):89-92.
- Connell CO, Oranje A, Van Gysel D, Silverberg NB. Congenital molluscum contagiosum: report of four cases and review of the literature. Pediatr Dermatol. 2008 Sep-Oct. 25(5):553-6.
- Ahn BK, Kim BD, Lee SJ, Lee SH. Molluscum contagiosum infection during the treatment of vitiligo with tacrolimus ointment. J Am Acad Dermatol. 2005 Mar. 52(3 Pt 1):532-3.
- Fery-Blanco C, Pelletier F, Humbert P, Aubin F. [Disseminated molluscum contagiosum during topical treatment of atopic dermatitis with tacrolimus: efficacy of cidofovir]. Ann Dermatol Venereol. 2007 May. 134(5 Pt 1):457-9.
- Wilson LM, Reid CM. Molluscum contagiosum in atopic dermatitis treated with 0.1% tacrolimus ointment. Australas J Dermatol. 2004 Aug. 45(3):184-5.
- Coutu J, Ryerson MR, Bugert J, Brian Nichols D. The Molluscum Contagiosum Virus protein MC163 localizes to the mitochondria and dampens mitochondrial mediated apoptotic responses. Virology. 2017 May. 505:91-101.
- Senkevich TG, Koonin EV, Bugert JJ, et al. The genome of molluscum contagiosum virus: analysis and comparison with other poxviruses. Virology. 1997 Jun 23. 233(1):19-42.
- Smolinski KN, Yan AC. How and when to treat molluscum contagiosum and warts in children. Pediatr Ann. 2005 Mar. 34(3):211-21.
- [Guideline] Clinical Effectiveness Group. National guideline for the management of molluscum contagiosum. Clinical Effectiveness Group (Association of Genitourinary Medicine and the Medical Society for the Study of Venereal Diseases). Sex Transm Infect. 1999 Aug. 75 Suppl 1:S80-1.
- Braue A, Ross G, Varigos G, Kelly H. Epidemiology and impact of childhood molluscum contagiosum: a case series and critical review of the literature. Pediatr Dermatol. 2005 Jul-Aug. 22(4):287-94.